しばらく前に、血糖値の上昇下降の要因を以下のようにまとめてみました。

その後、「グルカゴンの反乱」を読んだこともあり、改訂バージョンを作ってみました。目的は、医学の学習ではなく、患者として食事療法や運動療法が何を行っているのかを自分で再確認するための整理です。なるべく単純化しようと思ったのですが、前回のものより細かくなってしまいました。
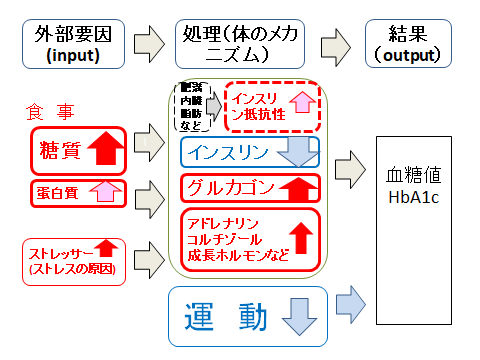
[2型糖尿病患者の血糖値上昇・下降の要因] -2型糖尿病対処を考えるために-

解説
外部要因(input) → 処理(体のメカニズム) → 結果と プロセスをわけてみました。
外部要因
食事の糖質:上昇の最大要因としました。(私の事例ではこれは正しい事実です)
食事のタンパク質:蛋白質は、健康な人なら血糖値を上げないとの話もありますが、2型糖尿病の一部の患者(少なくとも私の場合は)では血糖値を上げるので上昇要因としました。
処理(体のメカニズム)
インスリン
すい臓から分泌されるホルモンで、血糖値を下げる唯一のホルモンです。(すい臓のランゲルハンス島のβ細胞から分泌される)インスリンの働きで内臓や筋肉細胞は血液中のブドウ糖を取り込んでエネルギーとして利用したりグリコーゲンとして蓄える。
インスリンの分泌が減少すると血液中のブドウ糖を十分に処理できなくなり、高血糖状態になる。インスリン分泌の減少が糖尿病の原因の一つと言われている。
グルカゴン
グルカゴンは肝臓の糖新生(ブドウ糖の産生)を増加させることで血糖値を上昇させ、インスリンと拮抗して血糖値をコントロールしている。グルカゴン分泌過剰が乙尿病の原因であるとの説が注目されており、グルカゴン分泌に注目した糖尿病治療薬も開発されつつある(らしい)
インスリン抵抗性
インスリンが分泌されているにもかかわらず、細胞が血液中のブドウ糖を取り込まなくなり、インスリンの効きが悪い状態。糖尿病の原因の一つ
ちなみにアメリカの2型糖尿病は、肥満によるインスリン抵抗性がほぼほぼその原因とされ、インスリン分泌不足は例外的とされているようである。
インスリン抵抗性の指標として使われるHOMA-Rは、インスリン量と血糖値から計算される。インスリン抵抗性そのものを測定しているわけではない。
私の場合、上図でいえば、血糖値を上昇させるホルモンによる糖新生による血糖値上昇もHOMA-Rには含まれることになると考えられる。
尚、インスリン抵抗性は、物質というより概念的でもあり、また血糖値の下降を阻害するもので、直接上昇・下降の要因ではないので、表記上点線で示しました。
アドレナリン、コルチゾール、成長ホルモンなど
血糖値を下げるホルモンがインスリンだけなのに対して、血糖値を上げる(糖新生を促す)ホルモンは複数ある。アドレナリンやコルチゾールは、闘争逃走反応と呼ばれる交感神経が優位になるとき(動物が外敵に襲われ逃げたり闘ったりするときに体を戦闘モードにする、たとえば四肢の筋肉を動かせるように体にエネルギーを送る)に分泌されるなど、外敵=ストレッサーに対応するストレスホルモンと呼ばれたりする。
また、成長ホルモンやコルチゾールは深夜から明け方に多く分泌され、暁現象(糖尿病患者にみられることにある、就寝時より朝の血糖値が高い現象)の原因と考えられている。
運動
運動は、ホルモンの分泌のような体のメカニズムではないが、血糖を上げる外部要因に対する体の対処として、処理の一部とした。
ホルモン分泌と大きく異なりかつ糖尿病対処に重要と考えられるのは、人間の意思でコントロールできることである。ホルモンの分泌は自分の意思で制御はできないが、運動は自分の意思で制御できる。
運動は短期効果として、食後の血糖値を下げる効果がある。長期効果として運動の継続による筋肉の増加→体の血糖処理能力の増加、内臓脂肪の減少等によるインスリン抵抗性の改善などの効果が期待できる。インスリン感受性も高まると言われている。
運動は大きく分けると散歩、ジョギングなどの有酸素運動と筋トレ、短距離走などの無酸素運動がありいずれも血糖コントロールに効果がある。
血糖値の上昇・下降の要因と2型糖尿病対処
再び図を掲載して整理します。
2型糖尿病の血糖コントロールの対処は、上図の
外部要因(input) 或いは 処理(体のメカニズム)
のいずれか、もしくはその双方にアプローチすることになります。
2型糖尿病は、これまで治らない病気でありかつ徐々に悪くなる病気であるとされてきました。
これは、上図では「処理(体のメカニズム)」は治らない、または、今の医学では治る方法を見つけることができていない、ということになります。
糖質制限
糖尿病対処としての糖質制限は、「処理(体のメカニズム)」は治らないが、血糖値を上げる要因(インプット)を抑制すれば、アウトプット(血糖値)を抑制して、健康な人と同レベルの血糖コントロールが可能である、とする単純なアプローチと理解しています。
その意味で、糖尿病対処のための糖質制限は、対処療法である、と私は思っています。
全ての人、あるいはすべてでなくてもほとんどの人が糖尿病が治る方法(=体のメカニズムの治療)が見つかれば、糖尿病の対処療法としての糖質制限はなくなるかもしれません。
ややこしいのは、非糖尿病の人(糖質の処理(体のメカニズム)がうまく行える人)でも健康のために糖質制限を行うことがあり、2型糖尿病の対処のための糖質制限とやっていることは同じであることです。
糖尿病の対処療法として行っている糖質制限が、糖尿病以外の健康にもよさそうだ、というところが話を複雑にします。
糖質制限の問題点は、
①糖質摂取を少量にする食事を一生継続することが食生活として可能か
②長期的に糖質の少ない食事(≒脂質と蛋白質の多い食事)は、他の問題を生じないか(長期的安全性)
の2点と考えられます。
①は個人の生活、生き方レベルの話で、つきつめると「私はできる」「私はできない」という個人の選択ではないかと思います。やりたい人が継続するための方策は、あればあるほど継続は容易になるので、その工夫は様々なアプローチが増えるとよいと期待しています。
②は、当面結論は出そうにありません。行っている人間としては、定期的な検査の結果を参考に問題が生じていないかを確認して行うしかないように思います。
低脂質・高炭水化物食
このような纏め方をするとその範疇に入るやり方の方からは起こられるかもしれませんが、炭水化物で血糖値が上がっても大丈夫、あるいは炭水化物をとっても血糖値が上がらない、という考えは糖質制限とは対極であるという意味で一括りにしてみました。
この方法で対処できるのであれば、体のメカニズムが改善した可能性が高く、糖尿病が治るアプローチである可能性があります。
しかし、すべての人に効くアプローチでなければ、他炭水化物摂取による高血糖で糖尿病を悪化させる危険性もあります。
大量観察のデータにより、多くの人に有効なアプローチであること、また、どんな人に適していてどんな人に適さないのかが示されると患者としては自分の選択の材料として有用と思います。
これは糖質制限も同じです。
運 動
運動だけで糖尿病対処が可能とは思わないのですが、やはり運動は重要だと最近思っています。
とはいいつつ、糖質制限だけである程度血糖コントロールができることもあり、サボりがちなのですが。
食後の運動による食後高血糖の抑制という短期効果だけでなく、運動の継続が血糖コントロール力を高めるような気がしています。
当たり前ながら、食事療法と両輪です。


コメント